Docteur Gaëlle MOUTON PARADOT – Neurochirurgien
Principes
La transmission de la douleur passe par des fibres nerveuses (fibres A delta et C) qui ne sont pas les mêmes que celles qui transmettent la sensation du toucher (fibres Aα et Aβ). Et l’activation des fibres du toucher bloque le passage de l’information douloureuse. C’est ce que l’on réalise tous les jours quand on se blesse : en effet lorsqu’on prend un coup sur le genou par exemple, la douleur est transmise par les fibres de la douleur (fibres A delta et C).
Le réflexe est de se frotter le genou, ce qui provoque l’activation des fibres de la sensation du toucher (fibres A delta et C), ce qui bloque le passage de l’information douloureuse : c’est ce que l’on appelle la théorie du Gate Control.
Définition
Il existe 2 grands types de douleur :
- Les douleurs « classiques » : une hernie appuie sur un nerf et génère de la douleur car les fibres de la sensation douloureuse sont activées. Ce sont les douleurs les plus fréquentes, pour lesquelles on donne des antalgiques (médicaments contre la douleur) de type paracétamol, anti-inflammatoires ou morphine
- Les douleurs « chroniques », appelées aussi « douleurs de déafférentation », « douleurs nociceptives », « douleurs neuropathiques ». Ces douleurs sont liées au fait que le nerf est abimé, et parce qu’il est lésé qu’il fait mal, indépendamment de toute compression
extérieure. Comme les nerfs qui transmettent la sensation du toucher sont abimés, ils ne peuvent plus bloquer le passage de l’information douloureuse. Le traitement classique n’est pas efficace sur ce type de douleur et il faut donc utiliser d’autres médicaments.
Caractéristiques des douleurs chroniques
- Douleurs qui évoluent depuis plus de 6 mois
- Les douleurs sont décrites à type de brûlures, de décharges électriques, de sensation de froid douloureux. Il peut exister au niveau de la zone douloureuse des fourmillements, des picotements, des engourdissements, des démangeaisons. La sensation du toucher sur la peau est abolie ou diminuée, parfois le simple fait d’effleurer la peau est perçu comme douloureux.
- Le caractère chronique de la douleur a en général des répercussions sur le moral et il est très fréquent que la douleur soit associée à un sentiment de dépression.
Exemple de douleurs chroniques
- Les douleurs de sciatique qui durent depuis longtemps ou les douleurs de névralgie cervico-brachiale (« sciatique » du bras) : dans ce type de douleur, le nerf a été abimé car il a été comprimé trop longtemps par une hernie discale et il persiste une douleur résiduelle même après chirurgie d’exérèse de la hernie discale
- Les douleurs du membre fantôme : des patients amputés peuvent avoir des douleurs dans les membres qui n’existent plus car le nerf qui transmet l’information douloureuse est toujours présent et donne de fausses informations au patient.
I. La neurostimulation
Principes
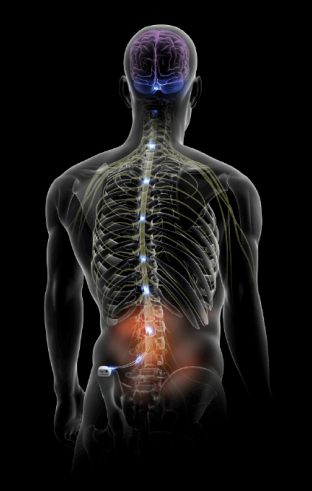
La moelle épinière représente un centre d’information important de votre organisme. Les signaux nerveux de l’ensemble du corps traversent la moelle épinière pour se rendre au cerveau qui va les analyser. C’est le cerveau qui enregistre la sensation de la douleur et non pas l’endroit qui est douloureux. La stimulation consiste à émettre de petites impulsions électriques en direction de la moelle épinière. Celles-ci sont ressenties comme des fourmillements dans la zone de la douleur. Ces impulsions brouillent le signal douloureux lors de son cheminement vers le cerveau. Ainsi, la douleur est ressentie de manière très atténuée et peut même dans certains cas disparaître.
Indications
La technique de neurostimulation (appelée aussi neuromodulation ou stimulation médullaire épidurale) n’est envisagée qu’en derniers recours chez des patients qui présentent une douleur neuropathique qui n’est pas soulagée par les traitements médicamenteux. Il faut en général réaliser un électromyogramme pour confirmer que le nerf est abimé. Il faut une prise en
charge complète en centre anti-douleur avant d’envisager la chirurgie.
Description du système de neurostimulation
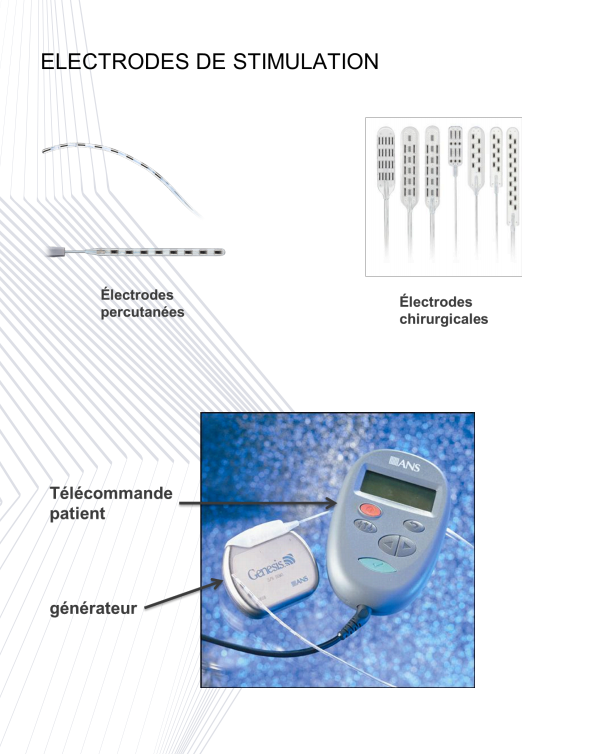
Un système de neurostimulation type se compose de 2 éléments implantables:
- Electrode : l’électrode est un fil métallique fin recouvert, dans sa portion inactive, d’un revêtement protecteur isolant. A travers cette sonde les stimulations sont délivrées à la moelle épinière. Il existe 2 types d’électrodes : soit des électrodes dites « percutanées » qui nécessitent une toute petite cicatrice, soit des électrodes chirurgicales qui nécessitent une cicatrice proche de celle des hernies discales. C’est votre chirurgien qui décidera du type d’électrode qui vous convient en fonction des caractéristiques de votre douleur.
- Neurostimulateur : le neurostimulateur (la pile) est la source d’alimentation qui génère la stimulation électrique. Celui-ci est comparable à un stimulateur cardiaque (pacemaker). Sa durée de fonctionnement est située entre 7 et 10 ans.
- Ces 2 éléments sont reliés par un câble qui passe sous la peau.
Vous aurez également une télécommande qui vous permet d’allumer ou d’éteindre le dispositif et de modifier l’intensité de la stimulation : il faut la poser sur la peau en regard du neurostimulateur et elle communique avec le neurostimulateur à travers la peau. Le médecin possède un appareil qui lui permet de faire les réglages plus poussés de l’appareil également à travers la peau (=programmateur).
II. Déroulement de l’intervention
Présentation
L’intervention s’effectue en deux temps:
- La phase test : le chirurgien met en place l’électrode qui est connectée à une source d’alimentation externe. L’intervention s’effectue de préférence sous anesthésie locale mais peut être réalisée sous anesthésie générale pour des raisons techniques. Pendant une semaine, vous aller « tester » si cette stimulation permet d’améliorer vos douleurs ainsi que votre qualité de vie dans vos conditions habituelles de vie. Pour prévenir les risques d’infection, vous ne pourrez prendre ni bain, ni douche durant la phase test.
- L’implantation définitive : si la phase test se révèle positive, le dispositif définitif sera implanté avec mise en place de la pile sous la peau, au niveau abdominal ou au niveau de la fesse. Si la phase test est négative, l’électrode sera enlevée.
- Le suivi : consiste en une consultation 1 mois, 3 mois et 6 mois après l’implantation. Par la suite, votre stimulateur sera contrôlé au moins 1 fois par année.
Déroulement de l’intervention
Comment se passe la 1ère hospitalisation ?
- Vous rentrerez la veille de l’intervention et vous serez à jeun à partir de 00h (pas d’eau, pas d’aliments pas de tabac). La veille au soir et le matin de l’intervention, on vous fera prendre une douche avec de la BETADINE.
- Environ 1h avant l’intervention, on vous donnera un médicament pour vous détendre. Puis le brancardier vous descendra au bloc. On vous installera sur la table d’opération.
- S’il s’agit d’une électrode percutanée, vous ne serez pas complètement endormi. L’électrode sera positionnée sous anesthésie locale, on effectuera les réglages et on vous demandera si vous ressentez bien les fourmis au bon endroit
- S’il s’agit d’une électrode chirurgicale, vous serez endormi complètement.
- Après l’intervention, vous passerez environ 2h en salle de réveil pour être surveillé.
- Le lendemain de l‘intervention, vous serez mis debout. Il est important de ne pas se lever seul la première fois, car vous risquez de faire un malaise vagal.
- Le technicien passera modifier les réglages pour que les sensations de fourmis soient bien localisées et soulagent au mieux votre douleur
- Le kinésithérapeute passera vous voir dans votre chambre pour vous expliquer les gestes de la vie quotidienne
- Il est possible de s’asseoir mais pas de façon trop prolongée et en évitant les sièges trop bas.
Comment se passe le retour à domicile « intermédiaire » ?
- La veille de l’hospitalisation, vous ferez le point avec votre chirurgien afin de savoir si l’électrode améliore franchement les douleurs ou non
- Si l’amélioration est significative, on décide d’implanter le boitier (la pile)
- Si l’amélioration est insuffisante, on décide d’enlever l’électrode
- Comme la 1ère fois, vous rentrerez la veille de l’intervention et vous serez à jeun à partir de 00h (pas d’eau, pas d’aliments pas de tabac). La veille au soir et le matin de l’intervention, on vous fera prendre une douche avec de la BETADINE.
- Environ 1h avant l’intervention, on vous donnera un médicament pour vous détendre. Puis le brancardier vous descendra au bloc. On vous installera sur la table d’opération pour soit mettre le boitier en place soit enlever les électrodes.
- Après l’intervention, vous passerez environ 2h en salle de réveil pour être surveillé.
- Le lendemain de l‘intervention, vous serez mis debout. Il est important de ne pas se lever seul la première fois, car vous risquez de faire un malaise vagal.
- Le technicien passera modifier les réglages pour que les sensations de fourmis soient bien localisées et soulagent au mieux votre douleur
- Le kinésithérapeute passera vous voir dans votre chambre pour vous expliquer les gestes de la vie quotidienne
- Il est possible de s’asseoir mais pas de façon trop prolongée et en évitant les sièges trop bas.
Comment se passe le retour à domicile ?
Vous rentrerez chez vous en général au 2ème ou 3ème jour après l’intervention.
Les différents papiers de sortie sont remis au patient par la secrétaire lors de
l’admission ou le jour de la sortie (prescription de quelques médicaments en
cas de douleur, arrêt de travail…)
La sortie se fait habituellement en voiture personnelle ou en ambulance si vous
habitez loin de la clinique.
Une fois de retour à la maison, il vous faut du repos, il ne faut donc pas faire
d’effort (pas de port de charge lourde, pas de courses, pas de ménage, pas de
bricolage). Il faut marcher et savoir vous reposer quand vous êtes fatigué.
Il faut éviter les mouvements où on lève les bras pour éviter les risques de
déplacement de l’électrode
Comment se passent les mois suivants : La reprise d’une vie normale s’effectue progressivement :
Une rééducation prescrite par le chirurgien à la première visite de contrôle est
réalisée avec un kinésithérapeute de votre choix à proximité du domicile
(assouplissement, re-musculation, éducation posturale)
L’activité professionnelle est habituellement reprise dans un délai de 4 à 8
semaines voire plus tard en fonction de la profession exercée
Une activité sportive douce et symétrique (jogging, cyclisme, natation..) est
possible dès la fin du 1er mois. Il est recommandé d’attendre 2 à 3 mois pour
reprendre toute autre activité sportive plus contraignante et toujours après avis d’un médecin.
Les résultats
La stimulation médullaire ne permet pas de faire disparaître la douleur mais permet une réduction de la douleur supérieure ou égale à 50%. Les études montrent une réduction ou un arrêt de la consommation d’antalgiques, une augmentation du niveau d’activité quotidienne et une amélioration globale de la qualité de vie.
Les risques encourus
Les RISQUES inhérents A TOUTE INTERVENTION CHIRURGICALE :
Les risques propres à l’anesthésie vous seront expliqués par le médecin anesthésiste. Les troubles de cicatrisation sont très rares mais peuvent imposer une nouvelle intervention. Le positionnement sur la table d’opération peut causer des compressions de la peau, des vaisseaux, des nerfs ou, exceptionnellement, des globes oculaires, pouvant, à l’extrême, entraîner une perte de la vision. Le risque de phlébite (veine obstruée par un caillot sanguin)
est très faible. Une embolie pulmonaire peut, à l’extrême, se produire. Il s’agit d’une complication grave, parfois mortelle.
Les RISQUES PROPRES A CETTE INTERVENTION:
- Des complications mécaniques peuvent survenir: migration d’électrode, fracture de l’électrode nécessitant dans la plupart des cas une reprise chirurgicale
- Il peut exister des douleurs sur le site d’implantation du boitier ou de l’électrode (environ 6% des cas)
- Un hématome peut survenir sur le trajet de l’intervention ; s’il est volumineux, il peut entraîner une compression des nerfs contenus dans le canal lombaire, et causer douleurs, paralysies, anesthésies, troubles urinaires ou du sphincter anal (incontinence ou rétention) : syndrôme de la queue de cheval. Une réintervention pour évacuation de l’hématome est nécessaire.
- L’infection du site opératoire est rare (8% en dépit des précautions prises). Elle nécessite dans la plupart des cas l’ablation du matériel, un traitement par
antibiothérapie et une nouvelle pose à distance (6 mois en général)
Les RISQUES EXCEPTIONNELS mais décrits dans des publications médicales :
- Le risque de lésion de la moelle épinière avec paralysie et impossibilité d’uriner est exceptionnel mais non nul
- Certains antécédents, certaines particularités, affections ou maladies (malformations, diabète, obésité, artérite ou autres affections vasculaires, alcoolisme, tabagisme, toxicomanies, comportements addictifs, affections psychiatriques, prise de certains médicaments, maladies du foie, maladies sanguines, tumeurs, séquelles d’interventions ou de traumatismes, etc.) peuvent causer ou favoriser la survenue de complications particulières, parfois graves, à l’extrême mortelles.




